インプラントは素晴らしい治療方法ではありますが、100%安全ではありません。残念ながら、検査の不備、不適切な手術、経験不足、その他偶発症などにより手術の失敗、後遺症等の報告があります。それはインプラントに限らず、従来の歯科治療にもリスクが伴います。 しかし、インプラントをする上で、そのリスクも正しく理解しておくことはとても大切なことです。 下記の問題が生じる可能性はとても低いですが、安心の治療のためにも良くご理解ください。
下記の問題からインプラントができない方のためにインプラントに代わる治療法もあります。
1.インプラントを手術する前の問題
(1)全身疾患の持病がある方
- ・糖尿病
- 血糖値がコントロールされ、安定している方はインプラント可能です。コントロールされているとは空腹時血糖値が100~140mg/dlでヘモグロビンA1cが7%以下の状態であることをいいます。主治医にご相談下さい。
- ・心臓疾患、不整脈
- ・心臓疾患、不整脈、などがあり、麻酔薬を使用することが出来ない場合はインプラント手術をすることはできません。主治医にご相談下さい。また血を固まりにくくする薬(バファリン、バナルジン、ワーファリン等)を服用されている方は一時的な服用中止が必要となります。
- ・狭心症
- 最近1~2ヶ月間発作がないか、あっても軽度であればインプラント治療は可能ですが、発作頻度が増加している場合は避けた方が良いと思われます。主治医にご相談下さい。
- ・心筋梗塞 、脳梗塞
- 発作後6ヵ月以上経過し、他に問題がなければ可能ですが、主治医にしっかりとご相談ください。また、十分な全身管理が必要となります。
- ・高血圧症
- 成人では最高血圧が160mm以上、最低血圧が95mm以上のどちらか、あるいは両方の場合は止血異常(血が止まりにくい傾向)が見られますので、高血圧の治療を優先します。但し降圧剤を服用している場合はこの副作用で歯肉炎になりやすいので要注意です。
- ・骨粗しょう症
- 骨密度が低い場合はインプラントが骨と結合しない可能性があります。主治医と相談した上で治療を行います。また、骨粗しょう症の治療薬のビスホスホネートを服用されている方は、インプラント手術のみならず、抜歯、その他外科治療を行うことができません。他種の薬に変更していただく必要があります。
- ・コントロールできない出血傾向(止血異常)
- ・その他、免疫疾患のある方や心理的に手術に耐えられない方など。
(2)咬み合わせに問題のある方
![]()
歯ぎしり、くいしばり(ブラキシズム)は、咬む力が歯の周りの骨にダメージを与え、歯周病を引き起こす原因の一つです。
インプラントには歯根膜というクッションがありませんので、歯ぎしりや喰いしばりの力が直接に歯槽骨に伝わってしまい、インプラントと歯槽骨との結合をはずし、インプラント周囲炎と呼ばれる歯周病を引き起こすリスクがあります。
実際、インプラントがダメにケースのかなり割合が歯ぎしりと喰いしばりの強い方なのです。
インプラント治療の前にかみ合わせの改善を行ったり、歯ぎしりのある方は就寝時にナイトガードの装着が必要になります。
(3)インプラントを入れる部分の骨の質や量に問題のある方
インプラントを入れる周辺の骨の厚み、高さが少ないとインプラントが失敗してしまうリスクが高いため、インプラントを行う前に骨を再生させる治療が必要になります。
→GBR法へ
(4)歯周病のある方
歯周病は、歯を支えている歯槽骨が破壊されていく病気です。インプラントはその歯槽骨に入れることになりますので、重度の歯周病の状態でインプラントを入れることはインプラントが失敗するリスクをかなり高めることになります。
また、現在歯周病がそれほどたいしたことなくとも、歯周病となるリスク要因がある方も、将来的に歯周病が進行して、インプラントの寿命を短くすることとなります。その為、手術を行うまでに歯周病の治療を徹底的に行い、また歯周病のリスク要因がある方はそれを取り除きます。
歯周病の治療を行い、歯周病が改善されればインプラントが可能になります。リスク要因が改善されない場合はインプラント手術をお断りすることもあります。
歯周病のリスク要因として
| 1 ブラッシング習慣 | 3 喫煙 | 5 口呼吸 | 7 糖尿病 |
| 2 歯周病菌の感染度合い | 4 歯ぎしり | 6 妊娠 |
(5)妊娠中の方
妊娠中の方は、レントゲン撮影や薬の服用をすることができませんので、インプラント治療ができません。しかし、出産後はインプラント治療を受けることは可能です。
2.インプラント手術時の問題
偶発症(偶然起こった、予測が不可能な症状)の起こりうるリスクがあります
(1)下顎の骨にインプラントを埋める際のドリルによる下顎管損傷
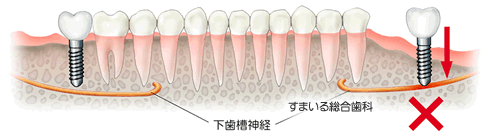
上の絵を見てください。歯を抜歯したところの骨は通常、吸収するため骨が薄くなります。
下顎の骨の下の方には、下顎管というトンネルがあり、そこを下歯槽神経と下歯槽動脈・静脈が通っています。 また、神経の走行は複雑で、管から飛び出して骨の中を通っていることもあります。
抜歯の際や、インプラントの手術の際にドリルで圧迫したりすると、下歯槽神経と下歯槽動脈・静脈を傷つけてしまいます。
下歯槽神経が損傷してしまうと、唇などの麻痺が起こる場合があります。したがって、解剖学的な知識、下歯槽神経を傷つけない正確な診断がとても重要になります。
当クリニックではCT撮影により神経の走行を事前にチェックし安全な体制で手術を行っております。しかしながら、CTにも写らないような神経もあります。その為、予測ができないリスクである偶発症と考えられています。歯科医師は術前に必ずこのリスクをご説明した上で治療に望みます。
もし麻痺が起こったとしても、下歯槽神経は知覚神経なので顔の形が変わってしまったり、運動障害を引き起こす事はありません。ただし、神経なので治るのに時間が掛かってしまいます。 3週間から数ヶ月かかるケースもあります。治療としてはビタミンB12や、ステロイドホルモンの服用を行います。また場合により、大学病院等の神経科にて診ていただく必要があります。
いまだに神経を損傷したことはありませんが、偶然起こる要素が高いリスクですので、絶対起こらないともいえません。ただし、万が一の際には必ず当クリニックにて責任を持って対応いたします。
(2)ドリルによる舌下動脈、下歯槽動脈の損傷
サイナスリフト時の上歯槽動脈の損傷
- ・下顎の手術時
- 下歯槽動脈は、前述の下歯槽神経のそばに存在するので、損傷してしまう可能性は低いです。もし損傷してしまったとしても、圧迫することで血を止めることができます。
舌下動脈は下顎をドリルで穴を空けている際に、下顎骨の舌側の骨の薄い所を貫通してしまい、傷つけてしまう可能性があります。重篤な症状を引き起こすこともあり、実際にこの動脈の損傷による呼吸困難のために死亡例もあります。
- ・上顎の手術時
-
上歯槽動脈は上顎洞の中を走っている動脈です。サイナスリフト法を行う際に傷をつけてしまう可能性があります。圧迫により血を止めますが、手術は中止となります。
どれもまず起こりえることは無いですが、事前の検査により、このようなリスクを取り除く必要があります。
(3)ドリルによる鼻腔および上顎洞への穿孔
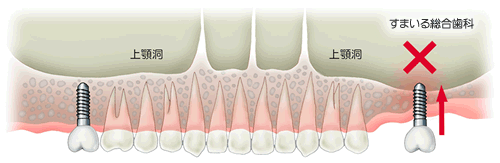
インプラントを埋める穴をドリルで開ける際、鼻腔底および上顎洞に穴を開けてしまう可能性があります。
その場合には、その場所にインプラントを埋めることを中止し、他に埋めることが可能な場所にインプラントの穴を空けることになります。
もし、穴を開けてしまった場合には、手術が終わった後に抗生剤を服用する事で感染予防をします。日常の歯科治療でも起こりえることで、症状が出るようなことはまず、ありません。
3.インプラント手術後と冠の装着後の問題
(1)インプラント手術後の問題
(1)インプラント手術後の痛み、腫れ、まれに内出血、しびれの可能性
インプラント手術後の痛みは、鎮痛薬によりほとんど抑えることができます。しかし、腫れた場合は改善に数日を要します。また滅多にないですが、内出血、しびれ等も起こることもあります。これらは時間が経つにつれて改善していきます。
特にサイナスリフト、GBRとよばれる骨を作る手術を行うと、非常に腫れやすいです。
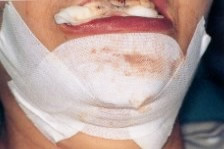 |
出典: 古賀剛人先生著 インプラント外科学 |
術後のダメージが大きいので今ではあまり行われていない手術です。(私はした事がありません)
薄い骨を改善する為に下あごから骨を採取する手術をした後の状態です。
こんな状態に患者さんをさせたくはないですね。
(2)インプラントが骨と結合しない可能性
骨の質が悪い場合や、大きすぎる力がインプラントに加わる事でインプラントが骨と結合しない場合がまれにあります。また、一定期間、インプラントと骨が結合するのを待ったにもかかわらず、骨結合していない場合も希にあります。その時は、もう少し結合期間を延長します。
(3)細菌の感染による失敗
可能性としては1%もないくらいですが、術後、インプラントをした部位に細菌が感染してしまうと、失敗することがあります。その為、抗生物質の服用と、術前の細菌のコントロールが大事となります。万が一、インプラントがダメになった場合は、当クリニックの負担にて再手術をさせていただいております。
(2)インプラントと骨が結合し、かぶせ物が装着されからの問題
(1)インプラントと骨との結合が緩くなる問題
かぶせ物の形が悪く、インプラントに無理な力がかかった場合や、通常より少ない本数のインプラントで咬む力を支えたりした場合、骨の量が少く、十分な長さのインプラントを埋めることが出来なかったり、骨の質が悪かったりする場合、治療後何年化した後にインプラントがグラグラと外れてしまうことがあります。
10年保証をしておりますので、万が一の場合にも対応いたします。
(2)歯周病の問題
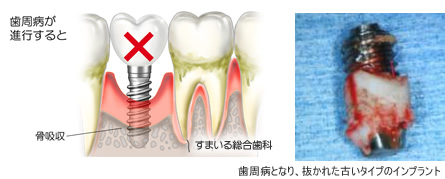
インプラントしたらもう大丈夫、永久に噛めるようになると考える方もいらっしゃるかもしれません。しかし、インプラントがダメになる最大の原因も実は歯周病です。歯もインプラントも、それを支える骨があって初めて機能します。歯周病はその骨が痛む病気です。患者様が歯周病で歯を抜かれたのであれば、歯を抜く前と同じ生活習慣をされていたのでは、インプラントの歯周病が進行して今度はインプラントを抜かないと行けなくなるかもしれません。
そのため、インプラント治療では手術、きれいな歯を被せることと同じく、歯周病予防が大事になってきます。
インプラントが機能し始めて自分の歯と同じように咬めるようになってからも、決して油断はできません。
(3)ブラキシズム(歯ぎしり、くいしばり) によるインプラントの破損
歯ぎしりは寝ている間にします。日中は脳が咬む力をコントロールしていますが、寝ている間は脳のコントロールが働かないため、歯ぎしりにより過剰な力が歯にかかります。そのため、インプラントや周りの骨にダメージが蓄積し、冠の破損、インプラントの周囲の骨が痛む原因となります。
また、総入れ歯の場合は入れ歯の時はなくてもインプラントが入って、しっかり咬めるようになると再び歯ぎしりが始まります。就眠時にはナイトガードにより歯を保護する必要があります。
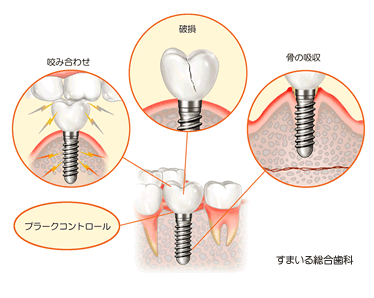
(4)咬み合わせる歯のダメージ
かみ合わせによりインプラントもダメージを受けますが、かみ合う対合の歯もあうも同じようにダメージを受けます。その為、冠が破損したり、最悪の場合歯の根が折れたり、歯周病が進行したりします。メインテナンスによる咬みあわせの調整により、防ぐことができます。
(5)舌、ほっぺたを咬む
長い期間、歯が無いまま過ごしていると、元々歯があったスペースに舌が大きくなって、はみだしていたり、ほっぺたが緩んでしまっていることがあります。そのスペースにインプラントで歯が入ると舌、ほっぺたを噛んでしまうことがあります。
冠の調整で治ったり、時間の経過とともに治ったりするようです。
(6)かみ合わせの違和感
一般治療で冠を入れてもあることですが、歯が入ってしばらくは違和感があります。
徐々に慣れていきますが、インプラントにより咬みあわせを大きく変更する際には、仮歯を利用して、生活の中で違和感の無い咬みあわせを探しますので、治療期間がかかることがあります。
(3)金銭的な問題(トラブル)
インプラントは高額な治療の為、金銭的なトラブルの話をよく聞きます。
例
・ 手術の後、再度手術が必要になり追加料金を請求されました。
・ 仮歯は有料だといわれました。しかし歯抜けのままではいられないので払いました。
・ 宣伝では20万と聞いていたのに、実際は30万近く支払った。
インプラント治療の詳しい見積書や治療計画書は、文章という形で必ずもらって下さい。当院では、患者さんに安心していただけるよう、すべての情報をオープンにして、詳しい内容の見積書と治療計画書を必ず文書にしてお渡ししております。
4.インプラント手術を行う歯科医師の問題
(1)技術の問題
私が歯科医師になるために学んでいた当時から、現在の学生まで、その教育課程の中で、インプラントの臨床実習はありません。
では私たち歯科医師はどこでインプラント技術を習得するかというと、インプラントメーカーが主宰する研修会や、インプラント学会の研修施設等で学んでいきます。
しかしながら、歯科医師免許さえあれば、私たち歯科医師は例え経験が無くても、1日や2日の研修会しか参加したことが無くとも、インプラント手術を行うことができます。
しかも、インプラントの術式は症例を選べば比較的簡単なうえ、高額の治療費を要求できるので、多くの歯科医院で行われるようになりました。なかには治療しだいではまだ抜かなくてもいい歯を、抜かない努力もしないでインプラント治療を勧める、なんて考えたくはないですが、実際そういう歯科医師もいると聞きます。
インプラントは歯肉を貫いて、直接骨に埋め込まれています。ところがインプラントの反対側は、口の中に露出して、常に生体の拒絶反応と感染の危険にさらされています。そのため、正確な手術、かみ合わせの調整、感染対策が十分でないと、歯周病のようにインプラントの周囲が腫れてしまい、ぐらぐらとなってインプラントを除去しなくてはならなくなってしまいます。
当然、そうならないためのインプラントの技術習得は簡単なものではありません。
また、インプラントは10年もてば成功といわれていますが、では患者様は10年後にインプラントがダメになってもいいのでしょうか?
おそらく、インプラントを選択された方はその際、手術への恐怖心、費用等で相当悩まれたと思います。それだけ悩まれたのに、10年でダメになったのではもったいないと思います。
私のクリニックではインプラントが20年、30年と長持ちするかというと、正直それは分かりません。ですが、インプラントを選択された患者様に少しでも最良の結果をもたらすことができるように、これまで研修、実績を積んできました。また日進月歩のこの世界で、現在の私にできないことはインプラントで国内トップレベルの先生と提携する形で患者様に提供させていただいております。もしインプラントで迷いがある方は一度、ご相談だけでも来ていただくと、不安の解消のお手伝いができるかと思います。

2004年アメリカロスにて アメリカインプラント学会参加時の時の写真
右端で緊張しているのが私です。当時アメリカで屈指の先生と、私と同じく歯科医療を学ぶ先生方との一枚です。
(2)モラルの問題
22年1月に、一度使用したインプラントを別の患者様に使いまわしたいう問題が起こりました。また21年1月には、レーシックによる視力回復手術の際に消毒が不十分な為に、多くの患者様が術後感染症にかかってしまうという問題がありました。記憶にも新しいところです。
どちらの医師、歯科医師も治療経験は十分あり技術は問題なさそうでしたが、医療従事者としてのモラルが欠けていたと思います。
私は完全滅菌消毒を行うことは医療従事者として最低限のモラル、良心と考えています。
皆さんはレストランで、前のお客が食べたそのままのお箸で食べることができますか?食後に他のお客が使った爪楊枝を使うことができますか?
病院において完全滅菌消毒をしないということはそれよりも汚く危険な行為です(血液が付着することが多い)。
その為、多くの歯科医院では患者さんに安心・安全な治療を受けていただくために完全滅菌消毒をおこなっています。完全滅菌消毒には多大な労力と、費用が必要です。しかし、私たちは医療従事者として、一番大事なことをないがしろにするわけにはいきません。どんなにいい道具、技術があったとしてもそれを行う器具が滅菌されていなければ、感染症となってしまうかもしれません。
今回の問題は氷山の一角とも言われています。
どうしても患者さんの多い医院では、消毒に手が回らずにないがしろになってしまうところがあるのかもしれません。院長である先生の良心に委ねられている現状では、同じ問題がまた起こる気がします。